
Tutti i contenuti di iLive sono revisionati o verificati da un punto di vista medico per garantire la massima precisione possibile.
Abbiamo linee guida rigorose in materia di sourcing e colleghiamo solo a siti di media affidabili, istituti di ricerca accademici e, ove possibile, studi rivisti dal punto di vista medico. Nota che i numeri tra parentesi ([1], [2], ecc.) Sono link cliccabili per questi studi.
Se ritieni che uno qualsiasi dei nostri contenuti sia impreciso, scaduto o comunque discutibile, selezionalo e premi Ctrl + Invio.
Diagnosi degli stadi del tumore alla prostata
Esperto medico dell'articolo
Ultima recensione: 04.07.2025
Dal punto di vista clinico si distingue tra cancro localizzato (T 1-2, N 0, M 0 ), localmente avanzato (T 3-4, N 0-1, M 0 ) e generalizzato (T 1-4, N 0-1, M 1 ).
I pazienti con stadio clinicamente localizzato e localmente avanzato vengono classificati in base al grado di rischio (D'Amico A V. et al., 2003):
- basso: stadio T 1a-c; livello di PSA inferiore a 10 ig/ml: grado di Gleason - 2-5; nella biopsia - lesione unilaterale inferiore al 50%:
- moderato: stadio T 2a; livello PSA inferiore a 10 ng/ml; punteggio di Gleason - 3 + 4 = 7; nella biopsia - lesione bilaterale inferiore al 50%;
- stadio elevato T 2b, T 3a-b; livello PSA - 10-20 ng/ml; grado di Gleason - più di 4 + 3 - 7; nella biopsia - danno superiore al 50%, invasione perineurale;
- molto alto: stadio T 4; livello di PSA superiore a 20 ng/ml; punteggio di Gleason superiore a 8; la biopsia mostra invasione linfovascolare.
Dopo aver chiarito la diagnosi e stabilito l'entità del processo (localizzato, localmente avanzato o generalizzato), il medico e il paziente si trovano di fronte alla scelta del metodo di trattamento. Nella società moderna, la qualità della vita dei pazienti dopo l'inizio del trattamento è di grande importanza. La qualità della vita senza trattamento corrisponde al decorso della malattia di base e dipende dalla progressione del processo oncologico. I cambiamenti nella qualità della vita si verificano principalmente dopo l'inizio del trattamento e l'utilizzo di uno dei metodi terapeutici o chirurgici. Stabilire con chiarezza lo stadio del processo consente non solo di scegliere il metodo di trattamento ottimale, ma anche di prevedere l'ulteriore decorso della malattia.
La determinazione del livello di PSA in combinazione con il quadro clinico del cancro alla prostata e la gradazione del tumore secondo la scala di Gleason aumenta significativamente il contenuto informativo di ciascuno degli indicatori elencati nella determinazione dello stadio patologico del cancro. AV Partin et al. (1997) hanno proposto tabelle prognostiche che consentono di prevedere l'ulteriore diffusione del tumore, la scelta del metodo di trattamento, il grado di radicalità e la prognosi dell'efficacia del trattamento.
Per valutare la diffusione del tumore, i metodi più comunemente utilizzati sono l'esplorazione rettale digitale (DRE), l'ecografia transrettale transrettale (TRUS), la determinazione del livello di PSA e la scintigrafia ossea. Se necessario, vengono prescritte la tomografia computerizzata (TC) o la risonanza magnetica (RM) e la radiografia del torace.
Ogni metodo di imaging è progettato per determinare lo stadio e valutare l'efficacia del trattamento. Dopo aver verificato la diagnosi, l'urologo deve chiarire il volume del tumore primario, i suoi confini, il potenziale invasivo o metastatico del tumore. Tutti questi indicatori sono di grande importanza per la prognosi della malattia e la scelta del metodo di trattamento.
Tumore primario (T)
Innanzitutto, è necessario determinare se il tumore è limitato alla prostata (T 1-2 ) o si estende oltre la capsula (T 3-4 ). L'esame digitale spesso non consente di valutare la diffusione del tumore. Secondo alcuni dati, i risultati dell'esplorazione rettale digitale corrispondono a quelli dell'esame istologico in meno del 50% dei pazienti. Tuttavia, un esame più approfondito è indicato solo quando si decide per un trattamento radicale.
Il livello di PSA può riflettere l'estensione del tumore, ma non consente una determinazione accurata dello stadio morfologico. La combinazione di livello di PSA, indice di Gleason e dati di palpazione consente una migliore previsione dello stadio morfologico rispetto a ciascuno di questi parametri separatamente. Il valore del PSA libero è controverso: in uno studio, la determinazione del contenuto di PSA libero ha contribuito a chiarire lo stadio nei tumori localizzati, ma altri studi non lo hanno confermato. Solo studi approfonditi aiuteranno a risolvere questo problema.
L'ecografia transrettale è utilizzata più spesso per esaminare le condizioni della prostata. Questo metodo può rilevare solo il 60% dei tumori e non sempre mostra l'invasione della capsula. Quasi il 60% dei pazienti è in stadio T3 . L'ecografia indica un processo meno comune. I segni ecografici di invasione della capsula sono rigonfiamento, irregolarità e rottura del contorno della ghiandola. L'invasione delle cellule tumorali nelle vescicole seminali è un segno prognostico sfavorevole, ma le informazioni a riguardo sono estremamente importanti per la scelta del metodo di trattamento. Quando si esegue una TRUS, è necessario prestare attenzione all'ecostruttura delle vescicole (iperecogenicità), alla loro asimmetria, deformazione ed espansione. Inoltre, il danno alle vescicole seminali è indicato dalla perdita di rotondità e dalla compattazione alla base della ghiandola. Questi segni sono piuttosto soggettivi, quindi è inappropriato affidarsi esclusivamente ai dati ecografici. L'invasione delle vescicole seminali indica un alto rischio di recidiva locale e metastasi, e la loro biopsia è indicata per chiarimenti (prima dell'intervento chirurgico). L'esame non dovrebbe essere iniziato con questa procedura, ma se il rischio di invasione è elevato e la scelta del trattamento dipende dal risultato della biopsia, allora la sua esecuzione è giustificata. Un risultato negativo non esclude l'invasione microscopica. Di norma, una biopsia delle vescicole seminali viene eseguita allo stadio clinico T 2b e superiore e con un contenuto di PSA superiore a 10 ng/ml. Il risultato è considerato positivo se almeno una biopsia prelevata dalla base della prostata contiene cellule tumorali. Non solo ulteriori indagini, ma anche un'analisi approfondita dei risultati della biopsia primaria consentono di aumentare l'accuratezza della determinazione clinica dello stadio (il numero e l'estensione dei focolai tumorali, l'invasione della capsula giocano un ruolo importante). Anche il grado di differenziazione è importante: con un indice di Gleason inferiore a 6, il tumore è localizzato nel 70% dei casi.
Il flusso sanguigno nella prostata con tumore è maggiore rispetto a quello di una prostata normale o iperplasica. Dopo la castrazione, l'intensità del flusso sanguigno nella prostata si riduce. Lo sviluppo di mappe eco-Dopplerografiche per la diagnosi e il monitoraggio del tumore alla prostata è promettente, ma attualmente non esistono dati affidabili sull'uso dell'eco-Dopplerografia nella determinazione dello stadio del processo locale. È possibile utilizzare questo metodo per ottenere materiale aggiuntivo durante una biopsia mirata da focolai di vascolarizzazione patologica.
I risultati della visualizzazione del cancro alla prostata dipendono direttamente dalle attrezzature tecniche della clinica e dall'esperienza dello specialista. Per questo motivo, tutti i moderni metodi di visualizzazione svolgono un ruolo non determinante, ma chiarificatore, e la scelta del metodo di trattamento si basa sulla combinazione di dati clinici e studi strumentali.
La RM offre le migliori capacità per visualizzare la struttura della prostata. Lo standard moderno per l'esame degli organi pelvici con la metodica RM è l'uso di un sensore endorectale, che consente di ottenere un'immagine con la massima risoluzione spaziale possibile di 0,5-1 mm. L'introduzione forzata di aria nel sensore endorectale consente una visualizzazione chiara della capsula prostatica, degli angoli rettoprostatici e della fascia rettoprostatica di Denonvilliers. L'uso di un sensore endorectale nella RM non limita la visualizzazione dei linfonodi regionali (fino al livello della biforcazione dell'aorta addominale). Il cancro alla prostata è caratterizzato da una bassa intensità di segnale nelle immagini T-pesate, sullo sfondo di un segnale ad alta intensità proveniente da una zona periferica immodificata della ghiandola. Forma irregolare, diffusione diffusa con effetto massa, contorni sfocati e irregolari sono caratteristiche morfologiche dei focolai di bassa intensità di segnale nella zona periferica della prostata, suggerendo una natura neoplastica della lesione. Durante l'esecuzione del contrasto dinamico, i focolai tumorali accumulano rapidamente il mezzo di contrasto in fase arteriosa e lo rimuovono rapidamente, riflettendo il grado di angiogenesi e, di conseguenza, il grado di malignità del tumore. Una bassa intensità di segnale è inoltre caratteristica dei focolai di emorragie post-biopsia, prostatite, iperplasia stromale benigna della zona neutra della ghiandola, alterazioni fibro-cicatriziali, iperplasia fibromuscolare, conseguenze di terapia ormonale o radioterapia. La RM senza contrasto dinamico non consente una differenziazione affidabile della maggior parte delle alterazioni e patologie elencate.
Come accennato in precedenza, uno dei compiti principali di qualsiasi metodo di imaging per il cancro alla prostata è determinare il volume della lesione ghiandolare e la diffusione del tumore oltre la capsula. La determinazione del volume tumorale è importante per la prognosi. Un volume tumorale inferiore a 4 cm³ indica metastasi a distanza, mentre 12 cm³ indica una probabilità estremamente elevata di metastasi. Secondo la ricerca, l'accuratezza della risonanza magnetica (RM) nel rilevare focolai di lesioni neoplastiche della prostata varia dal 50 al 90%. La sensibilità della RM nel determinare la localizzazione del cancro alla prostata è di circa il 70-80%, mentre i focolai tumorali microscopici (focolai) non possono essere rilevati mediante la RM.
Il vantaggio più importante della RM endorettale è la capacità di localizzare lesioni neoplastiche in aree inaccessibili ad altri metodi diagnostici e di chiarire la natura e la direzione della crescita tumorale. Ad esempio, la RM consente di rilevare lesioni neoplastiche nelle porzioni anteriori della zona periferica della prostata, inaccessibili con la biopsia transrettale. In generale, la RM integra significativamente i dati dell'ecografia digitale (DRE) e dell'ecografia transrettale (TRUS) sulla localizzazione del tumore.
La risonanza magnetica endorectale consente la visualizzazione della capsula ghiandolare, dei fasci vascolo-nervosi, delle vescicole seminali, dell'apice ghiandolare, del plesso venoso periprostatico e la determinazione della prevalenza locale del tumore ghiandolare. È importante sottolineare che la penetrazione della capsula è considerata un segno microscopico e che persino i moderni dispositivi di risonanza magnetica (bobina endorectale) non sono in grado di fornire tali informazioni. È possibile ottenere dati solo sulla crescita oltre la capsula ghiandolare.
Criteri diagnostici per l'estensione extracapsulare mediante risonanza magnetica:
- la presenza di un tumore extracapsulare;
- contorno irregolare della ghiandola (deformazione, angolosità);
- asimmetria dei fasci neurovascolari;
- obliterazione degli angoli rettoprostatici;
- ampio contatto del tumore con la capsula.
La massima specificità (fino al 95-98%) e accuratezza dei risultati della risonanza magnetica si ottengono esaminando pazienti a medio o alto rischio di invasione extracapsulare. Si ritiene che l'invasione extracapsulare (secondo i dati della risonanza magnetica) indichi l'inadeguatezza del trattamento chirurgico e una prognosi sfavorevole per la malattia. La terapia ormonale o la radioterapia non influenzano l'accuratezza nel rilevare la diffusione extracapsulare del tumore prostatico. La principale difficoltà nell'individuazione di focolai tumorali e della diffusione extracapsulare del tumore è l'elevata variabilità nell'interpretazione del tomografia da parte di diversi specialisti. Il compito principale di uno specialista in radiodiagnostica è raggiungere un'elevata specificità diagnostica (anche a scapito della sensibilità) al fine di non privare i pazienti operabili della possibilità di un trattamento radicale.
La somiglianza della densità del tessuto prostatico canceroso, iperplastico e normale nella TC rende questo metodo poco utile per valutare la diffusione locale del tumore. L'invasione delle vescicole seminali è più importante dell'invasione delle capsule, ma anche in questo caso la TC fornisce informazioni solo nei casi avanzati. Tuttavia, questo metodo viene utilizzato attivamente per contrassegnare l'area d'impatto prima della radioterapia.
Il lento sviluppo della radiodiagnostica nel nostro Paese ha portato a una diagnosi tardiva del cancro alla prostata e, di conseguenza, a una scarsa diffusione di metodi radicali di trattamento del cancro alla prostata (ad esempio, la prostatectomia), alla scarsa disponibilità di tomografi moderni e all'assenza di programmi di formazione adeguati per specialisti in radiodiagnostica e urologi. Nonostante la diffusione di TC e RM, il livello di equipaggiamento degli studi e la formazione degli specialisti in radiodiagnostica non sono sufficienti a far sì che le informazioni ottenute siano decisive nella scelta del metodo di trattamento per i pazienti con cancro alla prostata.
Linfonodi regionali (N)
I linfonodi regionali devono essere valutati solo quando ciò influisce direttamente sulla strategia terapeutica (solitamente quando si pianifica un trattamento radicale). Livelli elevati di PSA, tumori T2c -T3a, scarsa differenziazione e invasione perineurale sono associati a un elevato rischio di metastasi linfonodali. La valutazione dello stato linfonodale basata sui livelli di PSA è considerata insufficiente.
Solo la linfoadenectomia (aperta o laparoscopica) fornisce le informazioni necessarie. Studi recenti sulla linfoadenectomia estesa hanno dimostrato che il cancro alla prostata non sempre colpisce i linfonodi otturatori. Nei tumori asintomatici e con livelli di PSA inferiori a 20 kg/ml, la TC conferma la presenza di linfonodi ingrossati solo nell'1% dei casi. L'uso della RM o della TC è giustificato nei casi ad alto rischio di metastasi, poiché la specificità di queste metodiche raggiunge il 93-96%. Tuttavia, anche un risultato positivo con il loro utilizzo può essere falso e solo la puntura di un linfonodo sospetto consente di rifiutare la linfoadenectomia. Secondo analisi retrospettive, le dimensioni del linfonodo non sempre indicano la presenza di metastasi; l'asimmetria dei linfonodi interessati è considerata un segno più informativo. Attualmente, solo il 2-3% dei pazienti sottoposti a prostatectomia radicale per cancro alla prostata localizzato riceve una diagnosi di metastasi linfonodali sulla base dell'esame istologico postoperatorio.
La tomografia a emissione di positroni (PET) e la scintigrafia con anticorpi marcati sono raccomandate come metodi per rilevare metastasi ai linfonodi, ma il loro utilizzo è ancora limitato a causa della scarsa sensibilità.
I nomogrammi di Partin (2001) possono essere utilizzati per valutare il rischio di coinvolgimento linfonodale regionale. I nomogrammi sono algoritmi matematici utilizzati per un paziente specifico o un gruppo di pazienti. Queste tabelle consentono di determinare la probabilità di diffusione locale del tumore (alla capsula, alle vescicole seminali) e di coinvolgimento linfonodale in base allo stadio clinico, al livello di PSA e all'indice di Gleason. In particolare, consentono di identificare un gruppo di pazienti con una bassa (inferiore al 10%) probabilità di metastasi linfonodali (con un livello di PSA superiore a 20 ng/m2, stadio T 1-2a e indice di Gleason 2-6); in questo gruppo, la condizione dei linfonodi potrebbe non essere specificata prima del trattamento radicale. Il rischio di metastasi linfonodali può essere valutato anche rilevando aree tumorali con anaplasia pronunciata (4-5 punti): se tali aree sono presenti in quattro o più biopsie o sono predominanti in almeno una biopsia, il rischio raggiunge il 20-45%. In altri pazienti non supera il 2,5%. In questi casi non sono necessari ulteriori esami.
Metastasi a distanza (M)
Nell'85% dei pazienti che muoiono di cancro alla prostata vengono rilevate lesioni dello scheletro assiale. Le metastasi ossee si verificano a causa della penetrazione delle cellule tumorali nel midollo osseo attraverso il flusso sanguigno, che porta alla crescita del tumore e alla lisi delle strutture ossee. La prevalenza delle metastasi ossee influenza la prognosi e la loro diagnosi precoce avvisa il medico di possibili complicazioni. Nel 70% dei casi, le metastasi si associano a un aumento dell'attività dell'isoenzima osseo della fosfatasi alcalina (ALP). La determinazione dell'attività dell'ALP e del livello di PSA nella stragrande maggioranza dei casi consente di rilevare le metastasi ossee. Secondo l'analisi multivariata, questi indicatori sono influenzati solo dal numero di metastasi ossee. È importante che l'attività dell'isoenzima osseo ALP rifletta il grado di danno osseo in modo più accurato rispetto al livello di PSA.
La scintigrafia è considerata il metodo più sensibile per la rilevazione delle metastasi ossee (è superiore alla radiografia e alla determinazione dell'attività della fosfatasi alcalina e acida). I difosfonati di tecnezio sono più adatti come radiofarmaci, poiché il loro accumulo nelle ossa è molto più attivo che nei tessuti molli. È stata dimostrata una correlazione tra una valutazione semiquantitativa del danno osseo e la sopravvivenza. La rilevazione di metastasi a distanza è possibile in qualsiasi organo. Si verificano più spesso nei linfonodi non regionali, nei polmoni, nel fegato, nel cervello e nella cute. In caso di disturbi e sintomi corrispondenti, si utilizzano radiografia del torace, ecografia, TC e RM per la loro rilevazione. Le strategie terapeutiche in caso di sospetta metastasi ossee sono presentate nel diagramma.
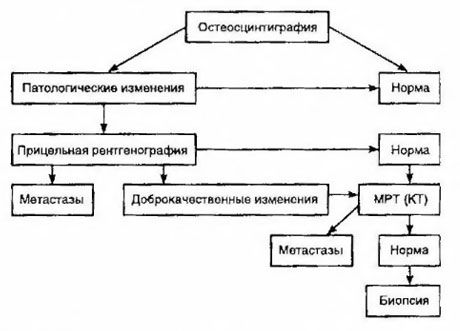
L'indicatore di laboratorio più affidabile che aiuta a determinare il grado di metastasi è il livello di PSA. È stato dimostrato che un suo aumento superiore a 100 ng/ml è l'unico parametro che indica in modo affidabile la presenza di metastasi a distanza. La determinazione del livello di PSA riduce il numero di pazienti che necessitano di scintigrafia ossea. La probabilità di rilevare metastasi ossee con una diminuzione del livello di PSA è molto bassa. In assenza di sintomi e con un contenuto iniziale di PSA inferiore a 20 ng/ml, la scintigrafia può essere evitata per l'individuazione di tumori altamente e moderatamente differenziati. Allo stesso tempo, in caso di tumori scarsamente differenziati e invasione capsulare, la scintigrafia è indicata (indipendentemente dal livello di PSA).


 [
[